Врачу общей практики приходится сталкиваться с больными с признаками желтухи на до- и послегоспитальном этапе. Значение адекватности организационных и лечебных мероприятий на этих этапах трудно переоценить. Для эффективного лечения нередко решающее значение имеет не только правильность диагноза, но и своевременность лечебных мероприятий.
Врач общей практики должен учитывать, что появление «яркой» желтухи у больного, как правило, свидетельствует о значительном нарушении функции печени. Поэтому больных с желтухой необходимо как можно быстрее госпитализировать для установления диагноза, обеспечения соответствующего режима и лечения.
Именно четкость и адекватность организационных мероприятий часто приобретают решающее значение при остром дебюте желтухи. Особенно актуально это при молниеносных гепатитах, септических холангитах, острых гемолитических кризах. Судьба больного иногда решается в течение 6-12 ч, иначе помощь может оказаться запоздавшей.
При желтухе, обусловленной внутрипеченочным и подпеченочным холестазами, целесообразно в течение 10 сут. от момента ее развития решить дифференциально-диагностические вопросы и подготовить больного к операции в целях декомпрессии билиарной системы. Более поздняя диагностика ухудшает результаты хирургического лечения. Запоздалые операции в этих случаях приводят к высокой летальности. Следовательно, своевременность госпитализации является одновременно и важнейшим фактором успешного лечения.
Даже в случаях так называемых доброкачественных или ферментопатических гипербилирубинемий при появлении «яркой» желтухи больной нуждается не только в специальном лечебно-охранительном режиме, но и уточнении генеза желтухи (рисунок).
При остром дебюте заболевания печени (в первую очередь при наличии желтухи) необходимо направить пациента в инфекционный стационар для исключения острого вирусного гепатита. Госпитализация в многопрофильный стационар показана больным при клинико-биохимическом обострении хронической диффузной болезни печени, а также пациентам, находящимся в тяжелом состоянии, в частности, при впервые выявленном циррозе в стадии декомпенсации или кровотечении из варикознорасширенных вен пищевода. Из поликлиники пациентов целесообразно направлять непосредственно в специализированный гепатологический центр.
Совершенно недопустима практика амбулаторного ведения семейным врачом больных с ферментопатическими гипербилирубинемиями (чаще с синдромом Жильбера) без углубленного обследования (с обязательным исключением гемолиза, консультацией гематолога и гастроэнтеролога). Такими пациентами врач общей практики амбулаторно может заниматься только в случае подтверждения ферментопатической гипербилирубинемии всеми доступными методами исследования при отсутствии «яркой» желтухи и значительного ухудшения общего самочувствия больного. Необходимо помнить, что в диагностике ферментопатических гипербилирубинемий действует общий принцип: из клинически подобных заболеваний сначала надежно исключают прогностически более тяжелые и лишь потом останавливаются на более легких. Группа прогностически более тяжелых заболеваний с близкой к ферментопатическим гипербилирубинемиям клинической симптоматикой состоит из хронического HCV-гепатита, алкогольного стеатогепатита и гемолитической анемии. У каждого больного с предполагаемой ферментопатической гипербилирубинемией, по крайней мере, эти три заболевания должны быть исключены.
Лечение желтух определяется характером вызвавших их заболеваний.
Как уже указывалось, ферментопатические гипербилирубинемии, несмотря на доброкачественное течение, должны привлекать серьезное внимание семейного врача. Этиотропного лечения при функциональных гипербилирубинемиях не существует.
Врачебные рекомендации по лечению детей с синдромом Люси-Дрискола чаще всего мать получает еще в роддоме, так как прекращение вскармливания таких детей молоком матери приводит к исчезновению желтухи в течение нескольких суток.
Больные с синдромом Дабина-Джонсона и Ротора обычно сохраняют работоспособность и общее удовлетворительное состояние без лечения.
Для лечения некоторых из гипербилирубинемий могут быть использованы билирубинснижающие средства (у пациентов с синдромами Жильбера, Мейленграхта, Криглера-Найяра).
Эффект снижения уровня билирубина в сыворотке крови достигается за счет индукции ферментов, осуществляющих конъюгацию билирубина с глюкуроновой кислотой. К таким препаратам относятся фенобарбитал и «Зиксарин» (назначают в дозе 0,05-0,1 г 2-3 раза в сут.). Недостатками фенобарбитала являются седативный эффект, извращение метаболизма препаратов, экскретирующихся в виде глюкуронигдов, стимуляция метаболизма стероидных гормонов.
Как правило, гепатоиндукторы необходимо только при синдроме Криглера-Найяра IIтипа. Новорожденным с такой патологией назначают фенобарбитал в дозе 0,005 г/кг/сут. Кроме того, используются лампы синего цвета, которые помещают над ребенком на расстоянии 45 см в течение нескольких часов ежедневно.
Терапия билирубинснижающими препаратами при синдроме Криглера-Найяра I типа почти неэффективна. Рекомендуют заместительное переливание крови и светолечение (синий цвет).
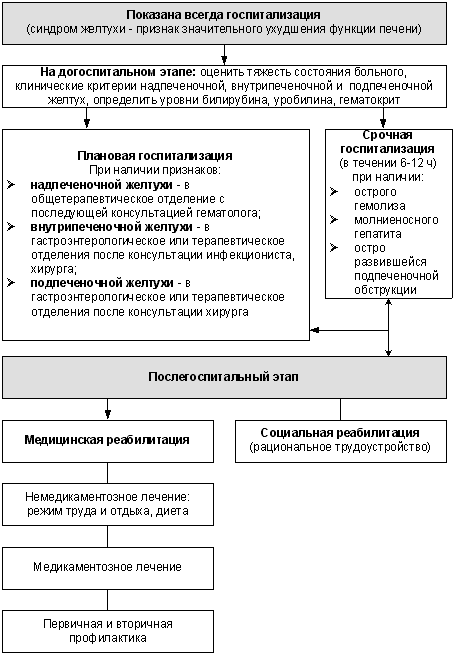
Тактика ведения больных с желтухой
Вопрос о целесообразности медикаментозной терапии у пациентов с синдромами Жильбера, Мейленграхта является спорным. Противники применения билирубинснижающих средств указывают на то, что лечение этими препаратами исключительно симптоматическое, не обеспечивает профилактику новых эпизодов желтухи после прекращения терапии. Это способствует формированию у пациента ложного убеждения в том, что у него тяжелая некурабельная патология печени с исходом в цирроз. По окончании курса лечения фенобарбиталом при быстром подъеме уровня билирубина психастенические проявления, часто наблюдаемые у этой категории пациентов, заметно усиливаются, вплоть до развития депрессивных состояний. Поэтому не всегда следует добиваться снижения уровня билирубина лекарственными средствами.
Целесообразнее акцентировать внимание пациентов с функциональной гипербилирубинемией на немедикаментозных мероприятиях (соблюдения рационального режима труда и отдыха, сна, питания). Рекомендуется 4-кратное питание с ограничением жиров (может быть назначена диета № 5), проведение 1-2 раза в году месячных курсов лечения желчегонным чаем для профилактики холецистостаза. Алкоголь должен быть исключен. При сопутствующей патологии нужно учитывать степень гепатотоксичности назначаемых препаратов, помня, что пациенты с болезнью Жильбера иногда своеобразно реагируют на лекарственную терапию (прежде всего парацетамол, циметидин, «Фурадонин», психотропные средства). Это может привести к развитию острого токсического гепатита. У больных с синдромом Дабина-Джонсона желтуху усиливают прием ряда лекарственных препаратов (пероральных контрацептивов, гризеофульвина) и беременность.
При уровне общего билирубина до 60 мкмоль/л (исключительно за счет непрямого), нормальных показателях гематокрита и цитолитических ферментов пациенты с синдромами Жильбера, Мейленграхта могут наблюдаться амбулаторно. Так как физическое или психоэмоциональное перенапряжение у таких больных способствует ухудшению состояния, они могут быть признаны временно нетрудоспособными. Обязательным является исследование в динамике показателей гемоглобина, ретикулоцитов и ЛДГ в сыворотке крови (для исключения гемолиза). При признаках гемолиза показана консультация гематолога.
Во всех остальных случаях (повышение общего уровня билирубина свыше 60 мкмоль/л, повышенный уровень прямого билирубина, цитолитический синдром, повышение концентрации щелочной фосфатазы, значительное нарушение общего самочувствия) пациенты нуждаются в госпитализации для дообследования и исключения гипербилирубинемической формы вирусного гепатита С, хронического алкогольного стеатогепатита, стертых форм гемолитической болезни.
Пациентов с болезнью Жильбера может наблюдать семейный врач по индивидуальному графику. При этом не рекомендуется частое исследование показателей билирубина (спонтанные колебания пигмента невротизируют больного). Важными реабилитационными моментами являются рациональное трудоустройство (с исключением влияния гепатотоксических веществ, ограничением физических и психоэмоциональных нагрузок), санация перифокальных очагов инфекции, общеукрепляющие мероприятия.
Учитывая доброкачественность течения заболевания и благоприятный прогноз, признаков постоянной утраты трудоспособности у таких больных не наблюдается .
Принципы лечения больных с синдромом желтухи вследствие холестаза являются общими и заключаются в воздействии на причинный фактор и основные патогенетические механизмы в целях улучшения механизмов транспорта желчи от базолатеральной мембраны гепатоцита до кишечника и купирования симптомов заболевания.
Этиологическое лечение дает положительный результат при внепеченочном холестазе (различные виды оперативного устранения обструкции для декомпрессии желчной системы) и реже – при внутрипеченочном (трансплантация печени).
В основном же лечение холестаза патогенетическое. Основными патогенетическими механизмами холестаза являются нарушения цитоскелета гепатоцитов и внутриклеточного транспорта везикул. Избыточная концентрация желчи вызывает печеночные и системные повреждения. Как токсичные, так и нормальные желчные кислоты повреждают мембраны гепатоцитов, митохондрий, блокируют синтез АТФ, вызывают накопление цитозольного кальция, способствуют накоплению свободных радикалов, запуская активацию каспаз, что приводит к апоптозу клеток билиарного эпителия.
Наиболее перспективны препараты, воздействующие на определенные звенья патогенеза, урсодезоксихолевая кислота и «Гептрал» (S-аденозил-L-метионин). Оригинальным препаратом урсодезоксихолегвой кислоты является «Урсофальк». Высокая его эффективность доказана в ведущих центрах гепатологии и гастроэнтерологии Европы. Препарат обладает иммуномодулирующим, гипохолестеринемическим, холеретическим, цитопротективным, литолитическим действием. Его назначают по 500-750 мг/сут длительно. Серьезных побочных эффектов не отмечается. Возможно небольшое послабление стула. Противопоказан при острых воспалительных заболеваниях желчных путей. Его нельзя сочетать с холестирамином из-за блокирования всасывания.
«Гептрал» (адеметионин) – природное биологически активное вещество, которое содержится во всех тканях организма и играет ключевую роль в метаболизме печени. Он участвует в трех наиболее важных биохимических процессах в каждой клетке организма: трансметилировании, транссульфурировании и аминопропилировании. В этих реакциях он выступает либо как донатор метильной группы, либо как индуктор ферментов. В результате лечения «Гептралом» в клетках увеличиваются синтез и содержание тиолов (глутатиона, таурина, сульфатов), которые защищают от цитотоксического действий свободных радикалов, желчных кислот и других токсических компонентов, поступающих или образующихся в гепатоците, в том числе и биологических субстанций, ответственных за появление кожного зуда (пруритогенов). Другой актуальный эффект применения «Гептрала» связан с его антихолестатическим действием за счет увеличения энергетического потенциала клетки и улучшения захвата компонентов желчи из крови, их внутриклеточного транспорта и выделения в канальцы. «Гептрал» обладает антинейротоксическим действием, что очень важно при алкогольной болезни печени. Результаты многообразного воздействия «Гептрала» на метаболизм явились основанием для его использования в гепатологии: для профилактики и лечения внутрипеченочного холестаза, для защиты печени от гепатотоксических веществ, алкоголя, наркотиков, медикаментов и инфекционных агентов.
«Гептрал» назначают сначала парентерально по 5-10 мл (400-800 мг) внутривенно или внутримышечно в течение 10-14 сут, а затем по 400-800 мг (1-2 таблетки) 2 раза в сут. Продолжительность курса лечения составляет в среднем 2 мес. Препарат не следует назначать при азотемии, в первые 6 мес беременности. Учитывая, что «Гептрал» обладает антидепрессивным и тонизирующим эффектами, его не рекомендуют принимать перед сном. Эффективен также при алкогольной абстиненции. Имеются данные, что «Гептрал» улучшает качество жизни у больных с хроническими заболеваниями печени, что является основанием для проведения повторных кург сов. Привыкания к препарату не отмечено.
Кожный зуд – важнейший клинический симптом холестаза. Он обусловлен прежде всего высоким содержанием в крови желчных кислот. Целесообразно назначать препараты, связывающие желчные кислоты в просвете кишки и препятствующие их всасываг нию в кровь (холестирамин).
Холестирамин – ионообменная смола, связывает при приеме внутрь желчные кислоты в виде прочного комплекса, который выводится с фекалиями. Назначают его по 10-16 г/сут (по 1 чайной ложке 3-4 раза в 1 сут за 40 мин до еды). Длительность курса лечения индивидуальна и колеблется от 1 мес до нескольких лет. Зуд полностью исчезает после нормализации уровня желчных кислот в крови, однако длительное лечение холестирамином может способствовать развитию остеопороза, так как повышает экскрецию кальция с мочой. Не показан и при выраженных явлениях печеночно-клеточной недостаточности.
Для уменьшения зуда кожи можно также назначить гидроокись алюминия, энтеросорбенты («Карболонг», «Энтеросгель»).
Несколько препаратов, влияя на обмен желчных кислот на различных этапах, снижают их синтез, а значит и зуд. К таким средствам относятся рифампицин, метронидазол, некоторые антагонисты наркотических аналгетиков (налоксон), фенобарбитал.
Рифампицин, повышая активность печеночных микросомальных ферментов, способствует элиминации желчных кислот с мочой и усилению метаболизма нежелчнокислотных пруритогенов. Антипруритогенный эффект рифампицина также есть следствием его влияния на бактериальный метаболизм желчных кислот в кишечнике. Однако назначать рифампицин опасно из-за его возможной гепатотоксичности. Рекомендуют другой микросомальный индуктор – флумецинол.
Пульс – терапия метронидазолом (по 250 мг 3 раза в день) может способствовать исчезновению зуда у больных, рефрактерных к другим антипруритогенным препаратам. Но обычно требуются частые (через 1-2 мес) повторные курсы лечения, что увеличивает риск появления побочных эффектов (периферической нейропатии, лейкопении, аллергических реакций).
Антигистаминные средства («Димедрол», «Диазолин», «Тавегил», «Супрастин», «Пиполфен») вызываг ют слабый антипуритогенный эффект.
Кортикостероиды и цитостатики показаны при сочетании холестаза с выраженным невирусным цитолизом или с иммуновоспалительным синдромом. В других случаях холестаза кортикостероиды малоэффективны. Кроме того, длительный прием кортикостероидов усугубляет остеопороз. Исключением является будесонид, 90% которого задерживается печенью, в связи с чем препарат не оказывает системного действия.
Симптоматическим лечением при зуде предусмотрена обработка кожи различными средствами, содержащими анестезин и новокаин.
Для дезинтоксикации при холестазе применяют также инфузионную терапию (внутривенные капельные инфузии раствора Рингера, 5% раствора глюкозы). Хорошо зарекомендовал себя при лечении больных с диффузными заболеваниями печени и наличием синдрома желтухи препарат «Реамберин». Он не только обладает дезинтоксикационным, но и антигипоксическим, антиоксидантным, гепато-, нефро- и кардиопротекторным действием. Главный фармакологический эффект препарата обусловлен наличием в его составе активного вещества – смешанной натрий N-метил-глюкаминовой соли янтарной кислоты. Янтарная кислота активирует антиоксидантную систему ферментов и угнетает процессы перекисного окисления липидов в ишемизированных органах, способна усиливать компенсаторную активацию аэробного гликолиза. Активация сукцинатдегидрогеназы в митохондриях гепатоцитов под действием янтарной кислоты нормализует печеночный холестаз, препятствует жировой дистрофии печени и образованию коллагеновой ткани, стимулирует метаболическую функцию печени, синтез белка, гликогена. «Реамберин» назначают только внутривенно капельно в суточной дозе для взрослых до 2 л. раствора (в среднем до 400 мл/сут 1,5% раствора по 1-1,5 мл/мин) на протяжении 2-10 сут, в зависимости от тяжести заболевания.
Что касается тактики назначения желчегонных препаратов при синдроме внутрипеченочного холестаза, обусловленного хроническими гепатитами и билиарным циррозом печени, то холекинетики не противопоказаны, но патогенетически их прием не обоснован. Необходимость в их назначении может возникнуть при сопутствующем холецистите. Холеретики назначать в данной ситуации нецелесообразно, так как стимуляция желчеобразования без улучшения экскреции желчи может усилить зуд. К тому же в состав многих холеретиков входят желчные кислоты, что может способствовать росту их уровня в крови. У некоторых больных оказываются эффективными плазмаферез, особенно если кожный зуд сочетается с гиперхолестеринемией, а также ультрафиолетовое облучение по 9-12 мин в 1 сут.
При дефиците желчных кислот в кишечнике и наличии стеатореи в рационе ограничивают количество нейтрального жира до 40 г/сут, добавляют растительные масла. Редуцирование стеатореи может быть достигнуто назначением ферментных препаратов с высоким содержанием липазы, но без желчных кислот. Их выпускают в микротаблетированной форме («Креон», креазим). Дополнительно назначают жирорастворимые витамины per os: витамин К – 10 мг/сут, витамин А – 25000 МЕ/сутки, витамин D – 400-4000 МЕ/сутки, а при необходимости вводят их и внутримышечно. Витамин Е целесообразно вводить внутримышечно по 10 мг/сут. Потребность в витаминотерапии и продолжительность лечения зависят от степени гиповитаминоза и тяжести холестаза.
Качество и количество желчи, поступающей в кишечник, является важным фактором для нормального всасывания кальция и жирорастворимых витаминов. В условиях длительно существующего холестаза не только нарушается всасывание кальция и витамина D, но и наблюдаются неадекватная продукция паратгормона, кальцитонина, угнетение пролиферации остеобластов под влиянием избытка билирубина в крови. Это приводит к снижению костной плотности, нарушению трабекулярной микроархитектоники костной ткани и развитию остеопороза.
Препараты кальция и витамина Dвлияют на оба процесса костного ремоделирования (костную резорбцию и костеобразование). Для лечения остеопороза применяют несколько групп препаратов кальция: простые соли кальция (глюконат, цитрат, карбонат и др.); соли кальция в сочетании с витамином D(«Кальцемин», «Витрум кальциум с витамином D3»); соли кальция в сочетании с витамином D и микроэлементами с остеохондропротективным действием («Витрум остеомаг»).
Больные с симптомами остеопороза должны употреблять обезжиренное молоко (источник кальция), получать умеренные дозы ультрафиолетового облучения (источник витамина D). Витамин Dназначают по 50 000 ME 3 раза в 1 нед per os или 100 000 МЕ внутримышечно 1 раз в 1 мес в сочетании с препаратами кальция (до 1,5 г/сут в виде быстрорастворимых таблеток – «Кальций сандоз форте» или кальция глюконата. При выраженной боли в костях назначают кальция глюконат внутривенно капельно по 15 мг/кг в 500 мл 5% раствора глюкозы или декстрозы ежедневно в течение 1 нед. Более целесообразно при остеопорозе использовать комплексные препараты кальция, так как в них содержатся все необходимые для репаративного остеогенеза компоненты. Данные литературы и наш опыт использования при остеопорозе таких препаратов, как «Кальцемин», «Витрум остеомаг» подтверждают их клиническую эффективность, хорошую переносимость. При длительном применении не отмечено случаев гиперкальциемии.
Если не удается снизить уровень гипербилирубинемии с помощью консервативного лечения, то прибегают к оперативному – дренированию желчных путей с отводом желчи из кишечника. Не поступая в кишку, прямой билирубин и желчные кислоты выводятся из энтерогепатической циркуляции, поэтому желтуха и зуд уменьшаются. Однако это паллиативгная мера, которую можно заменить назначением холестирамина.
Врач общей практики, наблюдая больного с синдромом холестаза на послегоспитальном этапе, должен понимать, что без адекватной этиотропной терапии лечение синдрома холестаза длительное. Многие из вышеперечисленных препаратов могут применяться в течение многих лет (тактика их назначения и дозы меняются в зависимости от тяжести состояния больного и выраженности желтушного синдрома). Только разумный подход к лечению, четкое знание критериев прерывания или назначения вышеуказанной терапии позволят проводить эффективную вторичную профилактику желтушного синдрома и холестаза.
Прогноз, если холестаз длительно не разрешается, неблагоприятный. Постоянное наличие в избыточном количестве компонентов желчи в гепатоцитах и канальцах приводит к их некрозу и развитию печеночно-клеточной недостаточности, а в дальнейшем – к формированию цирроза печени.
Первичная профилактика заключается в профилактике гепатита и желчнокаменной болезни, а также в необходимости генетической консультации лиц с признаками отягощенного анамнеза для последующей профориентации и коррекции тактики их лечения.
СПИСОК ЛИТЕРАТУРЫ:
- Бабак О.Я. Хронические гепатиты.- К.: Блиц-Информ, 1999.- 208 с.
- Губергриц Н.Б. Хронические гепатиты и циррозы печени. Современные классификация, диагностика и лечение.- Донецк: ООО «Лебедь», 2002.- 166 с.
- Ильченко А.А., Богатырева О.Е., Шабаева Л.О., Власенко Е.Д. Урсодезоксихолевая кислота. Морфологическое исследование при желчнокаменной болезни, сочетающейся с эрозивно-язвенными поражениями гастродуоденальной зоны.-В кн.: Урсосан – новые возможности в лечении заболеваний печени и желчевыводящих путей.- М., 2002.- С. 95-102.
- Логвинов А.С., Ельченко А.А., Шабаева Л.О. Современные подходы к проблеме терапии желчнокаменной болезни // Урсосан - новые возможности в лечении заболеваний печени и желчевыводящих путей.- М., 2002.- С.89-94.
- Шерлок Ш., Дули Дж. Заболевания печени и желчевыводящих путей: Практ. рук.: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухиной.- М.: Гэотар Медицина, 1999.- 864 с.
- Яковенко Э.П. Внутрипеченочный холестаз – от патологии к лечению // Практ. врач.- 1998.- № 2.- С. 20-24.
- Яковенко Э.П., ГригорьевП.Я. Хронические заболевания внепеченочных желчных путей. Диагностика и лечение.-М.: Медпрактика, 2001.- 31 с.
- Яковенко Э.П. Желчегонные препараты в клинической практике // Consilium medicum.- 2003.- № 2.- С. 21-27.
- Kopelman P.G. Obesity as a medical problem // Nature.- 2000.- Vol. 404.- P. 635-643.
- Pessayre D., Mansouri A., Fromenty B. Nonгalcoholic steatohepatitis: potential causes and pathogenic mechanisms // In: Hepatology 2000. Falc symposium 117.- Kluwer Academic Publishers.- 2000.- P. 57-76.
- Peacock M. //Osteoporosis Int.- 1999.- Supp.- R 45-51.